Нарушение работы гипофиза у женщины симптомы. Болезни гипофиза и нарушения, которые они вызывают
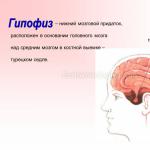
Гипофиз – Pituitaria glandula — крошечная непарная эндокринная железа головного мозга, размером не больше горошины и весом около 0,5 грамм. Расположена она в турецком седле черепа.
Несмотря на свои очень скромные размеры, гипофиз является вершиной эндокринной системы, руководя работой всех желез эндокринной системы. Его власть можно считать почти неограниченной. Железа имеет 3 доли, рабочими являются передняя доля (аденогипофиз – составляет 70% железы) и задняя (нейрогипофиз; с промежуточной долей составляет всего 30%) доли.
В промежуточной средней доле хранятся запасы гормонов гипоталамуса, который единственный контролирует работу гипофиза. Система гипоталамо-гипофизарная – это дирижер всех эндокринных желез, он поддерживает гомеостаз (постоянство внутренней среды организма). Вот почему так важно представлять себе изменения со стороны гипофиза, тем более, что вылечить их сложно.
Аденогипофиз производит 6 гормонов: пролактин, соматотропный гормон, аденокортикотропин, тиреотропный гормон, лютеинизирующий гормон, окситоцин. Нейрогипофиз продуцирует окситоцин и вазопрессин или антидиуретический гормон. Заболевания гипофиза и нарушения в его работе человеком ощущаются сразу: реагирует ЦНС, дыхание, сердце, кроветворная и половая система.
Немного из анатомии гипофиза
Гипофиз – имеет бобовидную форму и по-другому называется питуитарной железой. Раньше считали, что эта железа производит слизь, отсюда ее название pituitary («pituita» - слизь). Ее локализация — ниша или гипофизарная ямка турецкого седла. Доли гипофиза кровоснабжаются автономно.
Функция гипофиза
В аденогипофизном отделе происходит: синтез СТГ – гормона роста. Если его мало – человек будет карликом и наоборот. При этом гормоне развиваются скелетные кости человека. Кроме этого, он стимулирует обмен белков и участвует в метаболизме.
- Продукция ТТГ – тиреотропин стимулирует работу ЩЖ. Его выработка происходит при дефиците трийодтиронина.
- Синтез пролактина или лактогенного гормона – он участвует в обмене липидов и отвечает за работу молочных желез, стимулируя их рост и лактацию после родов. Он способствует вызреванию молозива и молока.
- Синтез меланоцитотропина – отвечает за пигментацию кожи.
- Синтез АКТГ – адренокортикотропин ответственен за работу надпочечников, усиливает синтез ГКС.
- Фолликулостимулирующий гормон – ФСГ – при его участии происходит созревание фолликулов в яичниках и сперматозоидов в яичках.
- Лютеинезирующий (ЛГ) – у мужчин способствует образованию тестостерона, а у женщин – помогает формировать желтое тело и женские гормоны – эстроген, прогестерон.
Все гормоны, кроме СТГ и пролактина, тропные, т.е. стимулируют работу тропных желез и вырабатываются при дефиците их гормонов.

Задняя доля продуцирует антидиуретический гормон или вазопрессин и окситоцин. АДГ отвечает за водно-солевой баланс и образование мочи, окситоцин – за родовые сокращения и стимулирует выработку молока.
Взаимодействие гипофиза и эндокринных желез происходит по принципу «feedback», т.е. обратной связи. Если продуцируется избыток гормонов, в гипофизе синтез тропного тормозится и наоборот.
Причины гипофизарных нарушений
Нарушение выработки гормонов в гипофизе часто бывает из-за такой болезни, как аденома – доброкачественная опухоль. Опухоли гипофиза возникают у каждого пятого человека.
Гипофиз головного мозга, причины отклонения есть и другие:
- нарушения врожденного характера – особенно проявляется у СТГ;
- мозговые инфекции (менингиты – воспаление оболочки мозга и энцефалиты);
- лучевая терапия онкологии, что всегда негативно для гипофиза;
- радиация;
- причины могут быть и в осложнениях после операций на мозге;
- отдаленные последствия ЧМТ;
- прием гормонов;
- нарушения мозгового кровообращения;
- причины отклонений могут быть и в сдавливании железы мозговой опухолью (менингиома, глиома), что вызывает его атрофию;
- общие инфекции – ТБ, сифилис, вирусы;
- кровоизлияния в мозг;
- перерождение кистозного характера в гипофизе.
Нарушение гипофиза может быть и врожденным. При аномальном его развитии могут отмечаться следующие нарушения: аплазия гипофиза (его отсутствие) – при этой аномалии турецкое седло деформировано и имеются сочетания с другими пороками развития.
Гипоплазия гипофиза (его недоразвитие) – бывает при анэнцефалии. Еще одно нарушение гипофиза – его эктопия (локализация в глотке).
Врожденная киста гипофизарная – чаще между передней и промежуточной частью, удвоение гипофиза (тогда удваивается и турецкое седло, глотка. Такой редкий порок сопровождается тяжелыми пороками ЦНС. Надо отметить, что причины некоторых патологий гипофиза неясны и сегодня.
Киста гипофиза
Эта киста всегда имеет капсулу. Чаще патология развивается на фоне воспалений или ЧМТ у молодых. Большая роль придается наследственности. Долгое время киста безмолвствует и может обнаруживаться совершено случайно при обследовании.

Когда ее размер становится больше 1 см, нарушение работы гипофиза становится очевидным: у человека появляются цефалгии и падение зрения. Киста может менять синтез гормонов в любую сторону. Т.е. гипофиз: признаки заболевания могут быть с недостаточностью гормонов и их переизбытком.
Заболевания при недостатке синтеза гормонов
Вторичный гипотиреоз – функции ЩЖ снижаются из-за недостаточной выработки ТТГ. Заболевание проявляется набором веса, сухостью кожи, отеками тела, миалгиями и цефалгиями, слабостью, упадком сил. У детей без лечения появляется отставание в психомоторном развитии, снижение интеллекта. У взрослых гипотиреоз может закончиться гипотиреоидной комой и летально.
Не сахарный диабет – при нем имеется недостаток АДГ. Жажда сочетается с обильным мочеиспусканием, что также ведет к эксикозу и коме.
Гипофизарная карликовость (нанизм) – такое поражение и сбои гипофиза проявляются в резком отставании физического развития и роста из-за недостатка выработки СТГ – диагностируется чаще в 2-3 года. Также при этом снижен синтез ТТГ и гонадотропина. Чаще встречается у мальчиков, эти нарушения очень редко встречаются – 1 чел. на 10 тыс. населения.
Гипопитуитаризм – нарушение работы всей передней доли гипофиза. Симптомы связаны с тем, что гормонов или очень мало продуцируется, или их вообще нет. Отмечается отсутствие либидо; у женщин – нет менструаций, выпадают волосы; у мужчин – появляется импотенция. Если заболевание послеродовое в результате массивной кровопотери – это называется синдромом Шихана. При этом гипофиз полностью погибает и женщина умирает в первые сутки. Часто такие патологии бывают на фоне СД.
Гипофизарная кахексия или болезнь Симмондса – ткани гипофиза также некротизируются, но медленнее. Вес падает стремительно до 30 кг за месяц, выпадают волосы и зубы, кожа сохнет; нарастает слабость, нет либидо, все проявления синдрома гипотиреоза и падение работы надпочечников, нет аппетита, АД снижено, судороги и галлюцинации, метаболизм падает до нуля, внутренние органы атрофируются. Болезнь заканчивается летально, если поражено 90% и больше всей гипофизарной ткани.
Из сказанного следует, что заболевания гипофиза очень тяжелые, поэтому так важно их вовремя обнаружить и лечить.
Аденома гипофиза
Эта доброкачественная опухоль чаще всего приводит к гиперфункции и гипертрофии железы. По размеру аденомы делятся: на микроаденомы – когда размеры опухоли до 10 мм; больший размер – это уже макроаденома. Аденома может продуцировать 2 и более гормона и у человека может быть несколько синдромов.
Разновидности аденом:
- Соматотропинома – приводит к акромегалии и гигантизму, при гигантизме – при этом виде расстройств имеются высота роста, длинные конечности и микроцефалия. Чаще возникает у детей и в пубертате. Эти пациенты из-за разных осложнений быстро умирают. При акромегалии укрупняется лицо (носа, губ), утолщаются кисти рук, ступни, язык и пр. Увеличиваются внутренние органы, что ведет к кардиопатиям, неврологическим расстройствам. Акромегалия развивается у взрослых.
- Кортикотропинома – причина болезни Иценко-Кушинга. Патологические проявления: ожирение в области живота, шеи и лицо становится лунообразным – характерные черты, повышение АД, облысение, психические нарушения, половые расстройства, развивается остеопороз, часто присоединяется СД.
- Тиреотропинома – ведет к гипертиреозу. Встречается редко.
- Пролактинома – вызывает гиперпролактинемию. Высокий пролактин приводит к бесплодию, гинекомастии и выделениям из сосков, снижению либидо, у женщин – нарушается МЦ. У мужчин встречается реже. Пролактиному успешно лечит гомеопатия.
- Также можно отметить гонадотропиному – повышенный синтез ФСГ и ЛГ – встречается редко.
Общие симптомы нарушений гипофиза
Гипофиз и симптомы заболевания: болезни могут проявляться как через несколько дней, так и месяцев. Игнорировать их нельзя.

Гипофизарные мозговые нарушения проявляются в:
- ухудшении зрения (острота зрения снижается и появляется ограничение полей зрения);
- постоянных головных болях;
- сосковых выделениях без лактации;
- исчезновении либидо;
- бесплодии;
- отставании всех видов развития;
- непропорциональном развитии отдельных частей тела;
- беспричинных колебаний веса;
- постоянной жажде;
- обильном выделении мочи – более 5 л в сутки;
- снижении памяти;
- утомляемость;
- сниженное настроение;
- кардиалгии и аритмии;
- непропорциональное разрастание разных частей тела;
- смена тембра голоса.
У женщин дополнительно:
нарушение МЦ, увеличение груди, дизурии. У мужчин дополнительно: нет эрекции, внешние половые органы изменены. Конечно, не всегда эти признаки могут указывать только на гипофиз, но диагностику пройти надо.
Диагностические мероприятия
Проблемы с гипофизом можно выявить на МРТ – покажет любые малейшие нарушения, локализацию их и причину патологии гипофиза. Если будет обнаружена в каком-либо отделе мозга опухоль, лечащим врачом назначается томография с контрастом.
Также проводится анализ крови для выявления гормонального статуса; пункция спинного мозга – для выявления воспалительных процессов в мозге. Эти методы основные. При необходимости назначаются и другие.
Гипофиз и его лечение
Гипофиз: как лечить? Лечение зависит от причины, стадии и возраста больного. Над проблемами гипофиза работают чаще всего нейрохирурги; есть также медикаментозное лечение и лучевая терапия. Кроме того, нередко используется гомеопатия.
Медикаментозное лечение
Консервативное лечение применимо при малых отклонениях гипофизарного статуса. При аденоме гипофиза назначаются агонисты дофамина, блокаторы рецепторов к соматотропину и др. – это определяется видом аденомы и степенью прогрессии.
Консервативное лечение чаще малоэффективно, дает результат в 25% случаев. При дефиците каких-либо видов гормонов гипофиза применяют гормонозаместительную терапию. Ее назначают пожизненно, потому что она действует не на причину, а только на симптомы.
Оперативное вмешательство
Пораженный участок удаляется – успешность у 70% больных. Иногда также применяют лучевую терапию – применение сфокусированного луча на патологические клетки. После этого клетки эти постепенно отмирают и состояние больного нормализуется.

В последнее время при лечении аденомы гипофиза с успехом применяется гомеопатия. Считается, что она может полностью излечить данную патологию. По мнению гомеопатов, успех гомеопатического лечения зависит от конституции больного, его особенностей.
Гомеопатических средств на сегодня для лечения гормонально-активной аденомы есть немало. Среди них существуют и те, что снимают и воспалительный процесс. К таким относятся Glonoinum, Uranium, Iodatum. Также назначаются гомеопатом Aconitum и Belladonna; Nux vomica; Arnica. Гомеопатия отличается тем, что выбор лечения всегда индивидуален, не имеет побочных эффектов и противопоказаний.
– группа доброкачественных, реже – злокачественных новообразований передней доли (аденогипофиза) или задней доли (нейрогипофиза) железы. Опухоли гипофиза, по статистике, составляют около 15% новообразований внутричерепной локализации. Они одинаково часто диагностируются у лиц обоих полов, обычно в возрасте 30-40 лет. Подавляющее большинство опухолей гипофиза составляют аденомы, которые подразделяются на несколько видов в зависимости от размеров и гормональной активности. Симптомы опухоли гипофиза представляют собой сочетание признаков объемного внутримозгового процесса и гормональных нарушений. Диагностика опухоли гипофиза осуществляется проведением целого ряда клинических и гормональных исследований, ангиографии и МРТ головного мозга.

Общие сведения
– группа доброкачественных, реже – злокачественных новообразований передней доли (аденогипофиза) или задней доли (нейрогипофиза) железы. Опухоли гипофиза, по статистике, составляют около 15% новообразований внутричерепной локализации. Они одинаково часто диагностируются у лиц обоих полов, обычно в возрасте 30-40 лет.
Гипофиз является железой внутренней секреции, осуществляющей регулятивно-координирующую функцию в отношении некоторых других эндокринных желез. Гипофиз расположен в ямке турецкого седла клиновидной кости черепа, анатомически и функционально связан с отделом головного мозга – гипоталамусом. Вместе с гипоталамусом гипофиз составляет единую нейроэндокринную систему, обеспечивающую постоянство гомеостаза организма.
В гипофизе выделяют две доли: переднюю – аденогипофиз и заднюю – нейрогипофиз. Гормонами передней доли, вырабатываемыми аденогипофизом, являются: пролактин, стимулирующий секрецию молока; соматотропный гормон, влияющий на рост организма через регуляцию белкового обмена; тиреотропный гормон, стимулирующий метаболические процессы в щитовидной железе; АКТГ, регулирующий функцию надпочечников; гонадотропные гормоны, влияющие на развитие и функцию половых желез. В нейрогипофизе образуются окситоцин, стимулирующий сократительную способность матки, и антидиуретический гормон, регулирующий процесс реабсорбции воды в канальцах почек.
Аномальное разрастание клеток железы приводит к образованию опухолей переднего или заднего отдела гипофиза и нарушению гормонального баланса. Иногда в область гипофиза прорастают менингиомы – опухоли мозговых оболочек; реже железа поражается метастатическими отсевами злокачественных новообразований других локализаций.

Причины опухолей гипофиза
Достоверные причины развития опухолей гипофиза до конца не изучены, хотя известно, что некоторые виды новообразований могут быть обусловлены генетически.
В число факторов, предрасполагающих к развитию опухолей гипофиза, входят нейроинфекции , хронические синуситы , черепно-мозговые травмы , гормональные изменения (в том числе вследствие длительного применения гормональных препаратов), неблагоприятное воздействие на плод в период беременности .
Классификация опухолей гипофиза
Опухоли гипофиза классифицируются с учетом их размеров, анатомического расположения, эндокринных функций, особенностей микроскопического окрашивания и т. д. В зависимости от размера новообразования выделяют микроаденомы (менее 10 мм в максимальном диаметре) и макроаденомы (при наибольшем диаметре более 10 мм) гипофиза.
По локализации в железе различают опухоли аденогипофиза и нейрогипофиза. Опухоли гипофиза по топографии относительно турецкого седла и окружающих его структур бывают эндоселлярными (выходящими за границы турецкого седла) и интраселлярными (расположенными в пределах турецкого седла). С учетом гистологической структуры опухоли гипофиза подразделяются на злокачественные и доброкачественные новообразования (аденомы). Аденомы исходят из железистой ткани передней доли гипофиза (аденогипофиза).
По функциональной активности опухоли гипофиза делятся на гормонально-неактивные («немые», инсиденталомы) и гормонально-активные аденомы (вырабатывающие тот или иной гормон), которые встречаются в 75% случаев. Среди гормонально-активных опухолей гипофиза выделяют:
Соматотропинпродуцирующие аденомы:
- соматотропная аденома
- соматотропинома – опухоль гипофиза, синтезирующая соматотропин - гормон роста;
Пролактинсекретирующие аденомы:
- пролактиновая аденома
- пролактинома – опухоль гипофиза, синтезирующая гормон пролактин;
Адренокортикотропинпродуцирующие аденомы:
- кортикотропная аденома
- кортикотропинома - опухоль гипофиза, секретирующая АКТГ, стимулирующий функцию коры надпочечников;
Тиротропинпродуцирующие аденомы:
- тиротропная аденома
- тиротропинома - опухоль гипофиза, секретирующая тиротропный гормон, стимулирующий функцию щитовидной железы;
Фоллтропинпродуцирующие или лютропинпродуцирующие аденомы (гонадотропные). Эти опухоли гипофиза секретируют гонадотропины, стимулирующие функцию половых желез.
Гормонально-неактивные опухоли гипофиза и пролактиномы встречаются наиболее часто (в 35% случаев соответственно), соматотропинпродуцирующие и АКТГ-продуцирующие аденомы – в 10-15% случаев от всех опухолей гипофиза, другие виды опухолей образуются редко. По особенностям микроскопии различают хромофобные опухоли гипофиза (гормонально-неактивные аденомы), ацидофилиные (пролактиномы, тиротропиномы, соматотропиномы) и базофильные (гонадотропиномы, кортикотропиномы).
Развитие гормонально-активных опухолей гипофиза, продуцирующих один или несколько гормонов, может приводить к развитию центрального гипотиреоза , синдрома Кушинга, акромегалии или гигантизма и т. д. Повреждение гормонопродуцирующих клеткок при росте аденомы может вызывать состояние гипопитуаризма (гипофизарной недостаточности). У 20% пациентов отмечается бессимптомное течение опухолей гипофиза, которые обнаруживаются лишь при аутопсии. Клинические проявления опухолей гипофиза зависят от гиперсекреции того или иного гормона, размеров и скорости роста аденомы.
Симптомы опухолей гипофиза
По мере увеличения опухоли гипофиза развиваются симптомы со стороны эндокринной и нервной систем. Соматотропинпродуцирующие аденомы гипофиза приводят к возникновению акромегалии у взрослых пациентов или гигантизма, если они развиваются у детей. Пролактинсекретирующие аденомы характеризуются медленным ростом, проявляются аменореей , гинекомастией и галактореей . Если такие опухоли гипофиза продуцируют неполноценный пролактин, то клинические проявления могут отсутствовать.
АКТГ-продуцирующие аденомы стимулируют секрецию гормонов коры надпочечников и ведут к развитию гиперкортицизма (болезни Кушинга). Обычно такие аденомы растут медленно. Тиротропинпродуцирующие аденомы нередко сопровождают течение гипотиреоза (функциональной недостаточности щитовидной железы). Они могут вызывать упорный тиреотоксикоз , чрезвычайно устойчивый к медикаментозному и хирургическому лечению. Гонадотропные аденомы, синтезирующие половые гормоны, у мужчин приводят к развитию гинекомастии и импотенции , у женщин – к нарушению менструального цикла и маточным кровотечениям .
Увеличение размеров опухоли гипофиза ведет к развитию проявлений со стороны нервной системы. Поскольку гипофиз анатомически соседствует с перекрестом зрительных нервов (хиазмом), то при увеличении размеров аденомы до 2 см в диаметре развиваются зрительные нарушения: сужение полей зрения, отек сосочков зрительного нерва и его атрофия , ведущие к падению зрения, вплоть до слепоты.
Аденомы гипофиза больших размеров вызывают сдавление черепных нервов, сопровождающееся симптомами поражения нервной системы: головные боли ; двоение в глазах, птоз , нистагм , ограничение движений глазных яблок; судороги ; упорный насморк; деменцию и изменения личности; повышение внутричерепного давления; кровоизлияния в гипофиз с развитием острой сердечно-сосудистой недостаточности . При вовлеченности в процесс гипоталамуса могут наблюдаться эпизоды нарушения сознания . Злокачественные опухоли гипофиза встречаются крайне редко.
Диагностика опухолей гипофиза
Необходимыми исследованиями при подозрении на опухоль гипофиза являются тщательное офтальмологическое и гормональное обследования, нейровизуализация аденомы. Исследование мочи и крови на содержание гормонов позволяет установить вид опухоли гипофиза и степень ее активности. Офтальмологическое обследование включает оценку остроты и полей зрения, позволяющих судить о вовлеченности в процесс зрительных нервов.
Нейровизуализацию опухоли гипофиза позволяет осуществить рентгенография черепа и зоны турецкого седла, МРТ и КТ головного мозга . Рентгенологически могут определяться увеличение размеров турецкого седла и эрозия его дна, а также увеличение нижней челюсти и пазух носа, утолщение костей черепа, и расширение межзубных промежутков. С помощью МРТ головного мозга возможно увидеть опухоли гипофиза диаметром менее 5 мм. Компьютерная томография подтверждает наличие аденомы и ее точные размеры.
При макроаденомах ангиография сосудов головного мозга указывает на смещение сонной артерии и позволяет дифференцировать опухоль гипофиза с внутричерепной аневризмой. В анализе спинномозговой жидкости может определяться повышенный уровень протеинов.
Лечение опухолей гипофиза
На сегодняшний день в лечении опухолей гипофиза эндокринология применяет хирургический, лучевой и лекарственный методы. Для каждого вида опухолей гипофиза существует специфический, наиболее оптимальный вариант лечения, который подбирается эндокринологом и нейрохирургом . Наиболее эффективным считается хирургическое удаление опухоли гипофиза. В зависимости от размеров и локализации аденомы проводится либо ее фронтальное удаление через оптический прибор, либо резекция через клиновидную кость черепа. Оперативное удаление опухолей гипофиза дополняется лучевой терапией.
Гормонально-неактивные микроаденомы лечатся с помощью лучевой терапии. Проведение лучевой терапии показано при наличии противопоказаний к оперативному лечению, а также пожилым пациентам. В послеоперационном периоде проводится гормонозаместительная терапия (кортизоном, тиреоидными или половыми гормонами), при необходимости - коррекция электролитного обмена и инсулинотерапия.
Из лекарственных препаратов используют агонисты дофамина (каберголин, бромокриптин), вызывающие сморщивание пролактин- и АКТГ-секретирующих опухолей гипофиза, а также ципрогептадин, понижающий уровень кортикостероидов у пациентов с синдромом Кушинга. Альтернативным методом лечения опухолей гипофиза является замораживание участка ткани железы при помощи зонда, введенного через клиновидную кость.
Прогноз при опухолях гипофиза
Дальнейший прогноз при опухолях гипофиза во многом определяется размерами аденом, возможностью их радикального удаления и гормональной активностью. У пациентов с пролактиномами и соматотропиномами полное восстановление гормональной функции наблюдается в четверти случаев, при адренокортикотропинпродуцирующих аденомах - в 70-80% случаев.
Макроаденомы гипофиза размером более 2 см полностью удалить невозможно, поэтому возможны их рецидивы в течение 5-летнего срока после операции.
Опухоли гипофиза представляют собой доброкачественные или злокачественные новообразования, которые в большинстве случаев приводят к изменению гормонального фона организма и связанных с этим нарушениям.
Строение и функции гипофиза
Гипофиз - это отдел мозга, который является частью эндокринной системы - вырабатывает гормоны, влияющие на рост, репродуктивную функцию и обмен веществ.Гипофиз – это небольшая часть мозга весом около 500 мг. Данный орган является центральным органом эндокринной системы и вырабатывает гормоны, влияющие на рост, репродуктивную функцию и обмен веществ.
Состоит из 3 основных частей:
- Передней доли гипофиза (самая большая, составляет до 80 %) его объема.
- Промежуточной (средней) доли.
- Задней доли.
Передняя и средняя доли объединяются в аденогипофиз, а задняя носит название нейрогипофиз.
Основные гормоны, выделяемые гипофизом
Передняя доля (аденогипофиз) вырабатывает следующие гормоны:
- Тиреотропный гормон – контролирует работу щитовидной железы.
- Адренокортикотропный гормон – следит за работой надпочечников.
- Соматотропный гормон – отвечает за рост организма, выработку белка в клетках, образование глюкозы и распад жиров.
- Фолликулостимулирующий гормон – стимулирует в яичниках созревание фолликулов.
- Лютеинизирующий гормон – отвечает за регулирование процесса лактации.
Средняя доля:
- Меланостимулирующие гормоны, которые регулируют пигментный обмен (считается, что они также принимают участие в регуляции артериального давления, процессов памяти, а также в клеточном росте, иммунных реакциях, делении клеток, функционировании желудка и кишечника).
- Прочие вещества, функции которых до конца не изучены.
Задняя доля:
- Антидиуретический гормон – отвечает за уровень артериального давления, а также количество выделяемой почками мочи.
- Окситоцин.
- Прочие гормоны, например: мезотоцин, изотоцин, валитоцин и др.
Все доли гипофиза тесно связаны с гипоталамусом, который контролирует деятельность гипофиза с помощью вырабатываемых рилизинг-гормонов.
Опухоли гипофиза: симптомы
Опухоли гипофиза встречаются одинаково часто у представителей обоих полов, после 30 лет вероятность их возникновения увеличивается. Подавляющее большинство гипофизарных опухолей являются доброкачественными и располагаются в аденогипофизе.
В зависимости от того, из каких типов клеток состоит опухоль, различают новообразования продуцирующие и непродуцирующие гормоны.
Симптомы опухолей, которые неактивны в плане выработки гормонов на начальном этапе, практически никак не проявляются. По мере роста увеличенный гипофиз начинает сдавливать окружающие ткани, вызывая соответствующую симптоматику. Симптомы сдавления наиболее отчетливо можно наблюдать, если опухоль достигает 2 и более сантиметров. К ним относятся:
- зрительные нарушения: атрофия или отек сосочков зрительного нерва, сужение полей зрения, снижение зрения, развитие слепоты;
- симптомы сдавления черепно-мозговых нервов: двоение в глазах, нистагм, опущение века, судороги, нарушение движения глазных яблок и т. п. ;
- неврологические нарушения общего характера: головные боли, при кровоизлиянии в гипофиз, признаки повышения внутричерепного давления;
- при прорастании опухоли в гипоталамус – периодическое нарушение сознания.
Гормонально активная опухоль гипофиза повышает уровень продуцируемых гормонов, поэтому уже на ранних стадиях основные симптомы связаны с нарушением работы эндокринной системы, а далее присоединяются уже известные симптомы сдавления.
Наиболее характерные симптомы гормонально активных опухолей гипофиза:
- Соматотропинпродуцирующие аденомы – развивается акромегалия (утолщение костей, увеличение языка, носа, ушных раковин и т. п.) или гигантизм.
- Пролактинсекретирующие аденомы – отсутствие менструаций, увеличение грудных желез у мужчин (гинекомастия), выделение молока.
- АКТГ-продуцирующие и гонадотропные аденомы – стимуляция коры надпочечников с признаками гиперкортицизма, а также дисфункции половой системы:
- , с преимущественным отложением жира в области лица (лунообразное, округлое), шеи и туловища;
- атрофия мышц конечностей;
- общая слабость и повышенная утомляемость;
- мраморность и сухость кожи;
- у женщин – рост волос на груди, верхней губе, подбородке (гирсутизм), аменорея;
- у мужчин – снижение либидо, развитие эректильной дисфункции;
- – сначала характеризуется появлением болей в суставах и костях, далее возникают переломы конечностей или ребер;
- повышенное артериальное давление;
- – больной с мочой теряет до 15 литров жидкости в сутки;
- стероидный психоз, депрессия, заторможенность, эйфория;
- развитие кардиомиопатии, приводящей к сердечной недостаточности.
Тиротропинпродуцирующие аденомы могут сопровождаться:
- функциональной недостаточностью щитовидной железы (), характеризующейся отечностью, заторможенностью, избыточной массой тела, психической и физической вялостью, снижением основного обмена, зябкостью, выпадением волос, запорами, сухостью кожи;
- явлениями , который проявляется слабостью, одышкой, учащенным сердцебиением, раздражительностью, эмоциональной лабильностью, характерным «выпучиванием» глаз, потерей веса, развитием сердечно-сосудистой недостаточности, нарушением всех видов обмена веществ.
Диагностика
 При подозрении на опухоль гипофиза пациент нуждается в обследовании, включающем в себя в том числе и консультацию офтальмолога.
При подозрении на опухоль гипофиза пациент нуждается в обследовании, включающем в себя в том числе и консультацию офтальмолога. При подозрении на опухоль гипофиза необходимо тщательно обследоваться у окулиста, эндокринолога и невропатолога:
Офтальмолог оценит остроту и измерит поля зрения, осмотрит глазное дно и диск глазного нерва.
Эндокринолог назначит необходимые исследования крови и мочи на определение уровней гипофизарных гормонов, выявит при осмотре характерные симптомы их избытка или недостатка.
Невропатолог для лучшей нейровизуализации опухоли порекомендует пройти следующее обследование:
- рентгенографию черепа и области турецкого седла,
- КТ и МРТ головного мозга,
- ангиографию сосудов головного мозга,
- исследование спинномозговой жидкости.
Лечение
В настоящее время лечение опухолей головного мозга осуществляется нейрохирургом и эндокринологом.
Классическое хирургическое лечение
Является наиболее эффективным, т. к. позволяет удалить новообразование и кардинально решить проблему. Опухоль иссекают с помощью оптического прибора в случае фронтального удаления или проводят ее резекцию через клиновидную кость.
В послеоперационном периоде обязательно назначается заместительная гормональная терапия, а далее лечение осуществляет эндокринолог.
Лучевая терапия
Используется в комбинации с хирургическим лечением (например, внутритканевая лучевая терапия) или назначается в качестве самостоятельного метода при опухолях очень маленького размера (дистанционная терапия, гамма-нож). Этот вид лечения является методом выбора у пожилых пациентов, а также в случае наличия противопоказаний к хирургическому лечению.
Криодеструкция
В некоторых ситуациях участок гипофиза замораживают с помощью зонда, который вводится в клиновидную кость, вызывая последующее разрушение опухоли.
Медикаментозное лечение
Основная цель медикаментозного лечения – уменьшить избыточное действие гормонов, которые вырабатываются опухолевыми клетками гипофиза. Чаще всего данные препараты назначают во время предоперационной подготовки, а также после операции. Пожизненное назначение лекарственных средств в случае опухоли гипофиза не всегда целесообразно и эффективно.
Наиболее распространенные препараты:
- агонисты дофамина,
- аналоги соматостатина,
- блокаторы рецепторов к соматотропину,
- препараты для корригирующей гормонотерапии.
Профилактика
Хотя причины развития опухолей гипофиза до сих пор не установлены, однако считается, что для предупреждения возникновения опухолей гипофиза лучше всего:
- избегать длительного приема оральных контрацептивов,
- своевременно диагностировать и лечить различные дисгормональные нарушения,
- предупреждать развитие нейроинфекции или возникновение черепно-мозговых травм.
Для профилактики повторного роста опухоли после проведенного оперативного и лучевого лечения необходимо регулярно принимать препараты, назначенные доктором, а также ежегодно проходить профилактические осмотры.
Заключение
Если говорить в целом об опухоли гипофиза – симптомы, лечение, профилактика зависят от типа, размера конкретной опухоли, а также ее способности продуцировать гормоны. Как показывает опыт, практически все гипофизарные опухоли относятся к тем заболеваниям, эффективное лечение которых в домашних условиях практически невозможно.
Железа внутренней секреции, которая является важным регулятором гормональных процессов, — гипофиз; нарушение функций, симптомы дефицита или избытка 6 важных гормонов появляются в результате гипофункции или гиперфункции гипофиза.
Гипофиз — это небольшая железа, которая выполняет много функций в организме человека, в том числе производство гормонов. При ее нарушении диагностируются гигантизм, .
Гипофиз — это орган, расположенный в центральной нижней части черепа, состоящий из двух частей: передней (железистой) и задней (нервной). Передняя является важной структурой инкреторной системы, ответственной за выработку гормонов, регулирующих деятельность других . К гормонам, выделяемым гипофизом, относятся:
- ТТГ — гормон, стимулирующий эндокринное действие щитовидной железы;
- АКТГ — кортикотропин, стимулирует надпочечники к производству гормонов;
- ЛГ и ФСГ — это гонадотропины;
- ПРЛ — пролактин;
- ГР — гормон роста.
Лечебные мероприятия
Лечение зависит от причины заболевания. В случае опухолей гипофиза или аневризмы головного мозга врачи проводят нейрохирургическую операцию. Если нет необходимости оперировать пациента, в лечении применяются дофаминергические препараты, мониторинг заболевания, контрольные и систематические исследования, магнитно-резонансная томография головного мозга.
Злокачественная опухоль головного мозга является показанием к применению лучевой терапии. Причины опухоли гипофиза неизвестны (врачи подозревают, что ее развитие может быть связано с наследственностью). Симптомы опухоли зависят от места, где она расположена, и от гормональной активности. В первом случае больной имеет проблемы со зрением, он жалуется на головные боли, страдает от тошноты и рвоты. Если опухоль влияет на выработку гормона роста, у взрослых отмечается акромегалия, а у детей — гигантизм. Лечение зависит от возраста пациента, размера опухоли и вида гормональной активности. В большинстве случаев необходимо хирургическое удаление.

Воспалительные процессы требуют лечения антибиотиками или глюкокортикоидами.
Если наблюдается нарушение функций гипофиза с прекращением секреции только одного гормона, необходимо применить заместительную терапию:
- дефицит гормона роста у детей является показанием к лечению рекомбинантным гормоном роста;
- дефицит ТТГ — вторичный гипотиреоз требует применения Л-тироксина;
- дефицит АКТГ — применяются глюкокортикоиды (гидрокортизон);
- дефицит ЛГ и ФСГ — женщины должны принимать препараты, содержащие эстрогены с гестагенами, мужчины — тестостерон.
Немедленное хирургическое вмешательство требуется, если наблюдаются симптомы острой гипофункции, являющиеся результатом геморрагического инсульта гипофиза.
Чаще всего причиной такого состояния является инсульт. Симптомы инсульта гипофиза являются показанием к срочной нейрохирургической операции.
Признаки гиперфункции
О гиперфункции гипофиза головного мозга мы говорим тогда, когда наблюдаются признаки перепроизводства гормонов, выделяемых этой железой. Симптомы болезни зависят от того, какой гормон выделяется в избытке. Причиной гиперфункции являются гормонально-активные опухоли. Наиболее распространены аденомы. Их можно разделить на:
- пролактиновый — опухоли, секретирующие пролактин;
- соматотропный — опухоли, секретирующие ГР;
- опухоли, секретирующие кортикотропин, вырабатывают в избытке АКТГ, вызывая болезнь Кушинга;
- опухоли тиреотропиновые высвобождают ТТГ;
- опухоли гонадотропные выделяют ЛГ и ФСГ.
Следствием повышенной продукции ГР является, в частности, гигантизм у людей в фазе роста костей (у детей и подростков) и акромегалия у взрослых, например увеличение рук и ног. Когда гипофиз вырабатывает слишком большое количество , возникает гипертиреоз. Работу гипофиза помогает отрегулировать эндокринолог.
Гормоны, влияющие на работу всех органов и систем, попадают в кровь из специальных эндокринных желез, которые объединены в единую эндокринную систему. Это надпочечники, щитовидная и паращитовидные железы, яичники (у женщин), семенники и яички - (у мужчин), поджелудочная железа, гипоталамус и гипофиз. Пожалуй, в организме нет более иерархичной и дисциплинированной системы, чем эндокринная.
Принцип действия гипофиза
На вершине власти стоит гипофиз - маленькая железа, редко превышающая размером ноготь на мизинце ребенка. Гипофиз находится в головном мозге (в самом его центре) и жестко контролирует работу большинства эндокринных желез, выделяя специальные гормоны, которые управляют производством других гормонов. Например, гипофиз выбрасывает в кровь тиреотропный гормон (ТТГ), который заставляет щитовидную железу создавать тироксин и трийодтиронин. Некоторые гормоны гипофиза оказывают непосредственный эффект, например, соматотропный гормон (СТГ), отвечающий за процессы роста и физического развития ребенка.
Недостаток или избыток гормонов гипофиза неизбежно приводит к тяжелым заболеваниям.
Недостаток гормонов гипофиза
Недостаток гормонов гипофиза приводит:
- К вторичному недостатку гормонов других эндокринных желез, например к вторичному гипотиреозу - дефициту гормонов щитовидной железы.
- Кроме того, нехватка самих гормонов гипофиза вызывает тяжелые физические нарушения. Так, дефицит соматотропного гормона (СТГ) в детстве приводит к карликовости.
- Несахарный диабет - при недостатке антидиуретического гормона (АДГ вырабатывается в гипоталамусе, затем поступает в гипофиз, откуда выделяется в кровь)
- * Гипопитуитаризм** - недостаток всех гормонов гипофиза - у детей может проявляться задержкой полового развития, а у взрослых - половыми расстройствами. В целом, гипопитуитаризм ведет к тяжелым нарушениям обмена веществ, которые затрагивают все системы организма.
Избыток гормонов гипофиза
Избыток гормонов гипофиза дает яркую клиническую картину, причем проявления болезни сильно отличаются в зависимости от того, какой или какие гормоны превышают норму.
При переизбытке гормонов гипофиза:
- Высокий уровень пролактина (* гиперпролактинемия**) у женщин проявляется нарушением менструального цикла, бесплодием, лактацией (набуханием молочных желез и секрецией молока). У мужчин гиперпролактинемия ведет к снижению полового влечения, импотенции.
- Избыток соматотропного гормона (СТГ) дал миру великанов. Если заболевание начинается в раннем возрасте, то возникает гигантизм , если в зрелом - акромегалия . Согласно Книге рекордов Гинесса, самым высоким мужчиной был Роберт Першинг Уодлоу, родившийся в 1918 году в США. Его рост составлял 272 сантиметра (размах рук 288 сантиметров). Однако, по данным отечественной книги рекордов Диво, самым высоким в мировой истории был российский гражданин Федор Махов. Его рост составлял 2 метра 85 сантиметров при весе 182 килограмма. При акромегалии у больного утолщаются кисти рук и ступней, черты лица становятся крупными, увеличиваются внутренние органы. Это сопровождается нарушениями работы сердца, неврологическими расстройствами.
- Повышение уровня адренокортикотропного гормона (АКТГ) приводит к болезни Иценко-Кушинга. Это тяжелое заболевание проявляется остеопорозом, повышением артериального давления, развитием сахарного диабета, психическими нарушениями. Болезнь сопровождается характерными изменениями внешности: похуданием ног и рук, ожирением в области живота, плеч, а также лица.
Причины
Чтобы понять причины заболеваний гипофиза, необходимо помнить, что он является частью головного мозга. Над ним проходят зрительные нервы, с боковых сторон - крупные мозговые сосуды и глазодвигательные нервы.
Причиной избытка гормонов гипофиза в большинстве случаев является опухоль самого гипофиза - аденома. При этом повышается уровень того гормона или гормонов, которые производят клетки аденомы, тогда как уровень всех остальных гормонов может значительно снижаться из-за сдавления оставшейся части гипофиза. Растущая аденома опасна еще и тем, что сдавливает расположенные рядом зрительные нервы, сосуды и структуры мозга. Практически у всех больных с аденомой бывают головные боли, часто встречаются зрительные расстройства.
Причинами дефицита гормонов гипофиза могут быть:
- дефекты кровоснабжения,
- кровоизлияние,
- врожденное недоразвитие гипофиза,
- менингит или энцефалит,
- сдавление гипофиза опухолью,
- черепно-мозговая травма,
- некоторые лекарства,
- облучение,
- хирургическое вмешательство.
Диагностика заболеваний гипофиза
Диагностикой и лечением заболеваний гипофиза занимается врач-эндокринолог. При первом обращении врач соберет анамнез (жалобы, информацию о перенесенных заболеваниях и наследственной предрасположенности) и на основании этого назначит необходимое исследование гормонального профиля (анализ крови на гормоны), тест с тиролиберином, тест с синактеном и т.д. При необходимости может быть назначена компьютерная томография головного мозга, магнитно-резонансная томография головного мозга и др.
Лечение заболеваний гипофиза
Лечение заболеваний гипофиза направлено на нормализацию уровня гормонов в крови, а в случае аденомы - уменьшение давления опухоли на окружающие структуры мозга. При недостатке гормонов гипофиза применяется заместительная гормональная терапия: человеку дают лекарства-аналоги нужных гормонов. Такое лечение часто длится пожизненно. К счастью, опухоли гипофиза крайне редко бывают злокачественными. Тем не менее, их лечение - трудная задача для врача.
В лечении опухолей гипофиза используют следующие методы и их сочетание:
- лекарственная терапия;
- хирургическое лечение - удаление опухоли;
- методы лучевой терапии.